Болезнь кавасаки у детей и взрослых симптомы, фото
Содержание:
- Симптомы и признаки
- Лечение синдрома
- Лечение сердца при синдроме Кавасаки
- Лечение синдрома Кавасаки
- Лечебный процесс
- Методы лечения
- Диагностика
- Диагностика болезни Кавасаки
- Лечение сердца при синдроме Кавасаки
- Как проводится диагностика?
- Прогноз к выздоровлению
- Что это такое
- Симптомы
- Механизм развития
- Лечение
- Симптомы болезни
- Диагностические мероприятия
- Симптомы болезни
- Симптоматика
Симптомы и признаки
Лечение синдрома
Это заболевание хорошо поддается лечению и излечивается полностью, хотя не исключены случаи летального исхода из-за развития серьезных осложнений, к примеру, инфаркта миокарда. Чем раньше диагностирована болезнь Кавасаки и начато лечение, тем благоприятнее прогноз.
Обычно больного помещают в стационар, где лечат под контролем доктора. Радикальных терапевтических методов патологии не существует. Синдром кавасаки включает лечение у детей с помощью консервативных методов, а запущенные случаи поражения сердца и сосудов ликвидируются хирургическим путем. Основной целью терапии является защита сердечно-сосудистой системы.
Поскольку точные причины патологии не установлены, то лечение, направленное на устранение причины, не предусмотрено. Для купирования симптомов и предотвращения дальнейшего развития воспаления применяют препараты из таблицы ниже.
Название лекарственного средства или фармакологической группы. Действие, применение.
| Иммуноглобулин | Основной препарат. Вводят в/в-капельно в течение 9–12 часов каждый день. Лучший эффект достигается при его введении в первые 10 дней болезни. Уменьшает воспалительные явления в стенках артерий. |
| Ацетилсалициловая кислота | Большие дозы назначают в лихорадочный период (5 дней) со снижением дозировки до профилактической в следующие 2–3 мес. Аспирин разжижает кровь, снимает воспаление, снижает риск образования тромбов. |
| Антикоагулянты – клопидогрель, варфарин | Рекомендованы детям с выявленными аневризмами с целью профилактики тромбообразования. |
Назначение кортикостероидов спорно. Доказано, что гормоны повышают риск развития аневризмы и коронарного тромбоза.
Эти средства оказывают жаропонижающее действие и снижают риск слипания тромбоцитов. Их используют на первом терапевтическом этапе. Все препараты должен назначать лечащий доктор.

Второй этап предполагает устранение аневризма сосудов. Пациенту назначают дополнительно курс «Аспирина» и антикоагулянтов с регулярным осмотром у кардиолога.
Детям, которые перенесли острую стадию заболевания, проводят стентирование, ангиопластику, аорто-коронарное шунтирование
Кортикостероидная терапия применяется с осторожностью, так как она увеличивает риск образования тромбов
Лечение сердца при синдроме Кавасаки
Лечение синдрома Кавасаки
Эксперты указывают, что дети с болезнью Кавасаки должны лечиться у педиатра, детского кардиолога.
Исследования показали, что ранняя диагностика и лечение ускоряют разрешение лихорадки и других острых симптомов и значительно снижают риск повреждения сердца. Лечение начинается как можно скорее после постановки диагноза и может включать внутривенную терапию высокими дозами иммуноглобулина (ИГВВ) и терапию высокими дозами аспирина.
Иммуноглобулин — специальный препарат, содержащий антитела, полученные из жидкой части крови. Имеющиеся данные указывают на то, что при введении ИГВВ в течение первых 10 дней после начала заболевания частота встречаемости аномалий коронарных артерий снижается у больных примерно на 20%, введение аспирина, снижает эти показатели только до 3-4%.
В редких случаях у пациентов может быть недостаточный ответ на начальное лечение ИГВВ и может потребоваться повторное лечение.
Для лечения синдрома Кавасаки используют стандартные или обогащенные IgM ИГВВ. Высокие дозировки чужеродного белка содержащегося в ИГВВ (иммуноглобулина для внутривенного введения) необходимы для достижения нужного эффекта.
К 14-му дню болезни или после разрешения лихорадки обычно дается более низкая доза аспирина для его антитромбоцитарного эффекта, чтобы помочь предотвратить образование тромбов. Такая терапия может продолжаться до восьми недель после начала заболевания у детей без отклонений, выявленных с помощью эхокардиографии. Тем не менее, врачи могут посоветовать продолжить терапию аспирином на неопределенное время для тех, у кого есть нарушения коронарных артерий.
В некоторых случаях пациенты с множественными или большими аневризмами коронарных артерий также могут получать терапию препаратами для антиклотирования, такими как дипиридамол или варфарин.
Из-за небольшого риска возникновения синдрома Рейе во время вспышек гриппа и ветрянки у детей врачи могут рекомендовать ежегодную вакцинацию против этих вирусов, нуждающимся в долгосрочной аспириновой терапии.
Синдром Рейе — редкое детское заболевание, характеризующееся жировыми изменениями печени и острым отеком мозга. По-видимому, существует связь между началом синдрома Рейе и применением аспирин-содержащих препаратов у детей или подростков с некоторыми вирусными заболеваниями, особенно с инфекциями верхних дыхательных путей или, в некоторых случаях, с ветряной оспой. Если у затронутых детей развиваются симптомы гриппа или ветряной оспы, родители должны немедленно предупредить педиатра ребенка, который может порекомендовать временно прерывать прием аспирина или временно заменить дипиридамолом.
В редких случаях больным с тяжелым поражением сердца могут быть рекомендованы шунтирование коронарной артерии или пересадка сердца. Лечение кортикостероидными препаратами не рекомендуется для детей с болезнью Кавасаки. Другое лечение для пострадавших лиц является симптоматическим и поддерживающим.
Лечебный процесс
Лечение больных с синдромом Кавасаки проводится в стационаре под наблюдением медперсонала. Этиотропной терапии болезни не существует. Симптоматическое лечение направлено на снятие неприятных симптомов и улучшение общего самочувствия больных. Обычно врачи ограничиваются применением консервативных методов. Чтобы снизить летальность, необходимо предотвратить развитие аневризм коронарных артерий. Хирургическое вмешательство показано в запущенных случаях при наличии тяжелых сердечно-сосудистых дисфункций.
Лекарственные препараты, используемые для лечения синдрома:
-
Иммуноглобулин вводят парентерально сразу после поступления больного в стационар. Он уменьшает выраженность воспалительных явлений в сосудах, оказывает жаропонижающее действие, препятствует образованию аневризм.
- НПВС обладают противовоспалительным и жаропонижающим эффектами, снимают боль в суставах, уменьшают отек и выраженность кожных высыпаний – «Пироксикам», «Ортофен».
- Антиагрегантные препараты предупреждают слипание тромбоцитов, способствуют разжижению крови, снижают ее свертываемость, предотвращают тромбообразование – «Аспирин», «Курантил».
- Антикоагулянтные средства замедляют свертывание крови, превращение фибриногена в фибрин и образование кровяных сгустков – «Клопидогрел», «Варфарин».
- Глюкокортикостероидные средства устраняют признаки воспаления, но не влияют на процесс образования аневризм коронарных сосудов. Их эффективность в целом вызывает сомнения у специалистов, поскольку стероидные гормоны имеют побочный эффект в виде сгущения крови и образования тромбов.
Когда консервативная терапия не дает положительных результатов, а патологические процессы в коронарных сосудах прогрессируют, переходят к оперативному лечению. Чтобы избавиться от аневризмы, пациентам выполняют ангиопластику и коронарное шунтирование. При наличии стеноза коронарных артерий проводят стентирование, катетеризацию и ротационную абляцию.
Методы лечения
Синдром Кавасаки не предполагает возможного оперативного лечения, также, как и специфичной терапии.
Лечение медикаментами направляется на устранение симптомов и, в ряде случаев — подавление аутоиммунных процессов.
Иммуноглобулины
Основной метод — введение иммуноглобулинов, которые предотвращают процесс разрушения кровеносных сосудов. Главный показатель достаточности дозы — снижение температуры в первые несколько часов после введения. Если его не отмечается, то проводят повторную инъекцию до получения результата.
Наилучший результат иммуноглобулины показывают в первые 10 дней развития, поскольку они помогают предотвратить поражение сосудов.
Аспирин
Вторым лекарственным средством является ацетилсалициловая кислота, или аспирин.
Препарат входит в группу нестероидных противовоспалительных средств и препятствует агрегации тромбоцитов. Особенным плюсом является его низкая токсичность для детей.
При падении температуры дозу снижают до уровня профилактической, с введением других антикоагулянтов.
 Аспирин разжижает кровь, что помогает не допустить появления тромбов
Аспирин разжижает кровь, что помогает не допустить появления тромбов
Параллельно ведется терапия основного инфекционного осложнения — антибиотики, противовирусные препараты. Бактериофаги показывают хорошую эффективность на этапе восстановления, но до него они способны спровоцировать иммунный ответ и обострить ситуацию.
Для подавления аутоиммунных процессов могут применяться кортикостероиды, однако их применение при лечении синдрома Кавасаки является спорным моментом.
Некоторые исследователи указывают на возможный вред кортикостероидов из-за их способностей вызывать развитие аневризм и отрицательного влияния на свертывающую систему крови.
Диагностика
Диагностика болезни Кавасаки
Болезнь Кавасаки определяют на основании диагностических критериев, поскольку однозначных клинических признаков и специфических тестов не существует
При подозрении на болезнь Кавасаки важно рекомендовать госпитализацию, чтобы провести тщательную оценку и подтвердить диагноз
Типичная первоначальная лабораторная оценка может включать:
- общий анализ крови (ОАК);
- анализ электролитов;
- тестирование почечной функции;
- анализ ферментов печени, альбумина;
- определение скорости оседания эритроцитов (СОЭ);
- анализ крови на C-реактивный белок (CРБ);
- общий анализ мочи (ОАМ) .
При острой стадии заболевания на ОАК часто выявляется анемия лёгкой и средней степени тяжести.
Во время подострой стадии распространён тромбоцитоз — повышение уровня тромбоцитов. Количество тромбоцитов начинает расти на второй неделе от начала заболевания и продолжает увеличиваться на третьей неделе. Повышение уровня маркеров воспаления, таких как СОЭ и СРБ, ― частое явление, но иногда они лишь незначительно возрастают.
Повышенные или умеренно высокие уровни сывороточных трансаминаз или гамма-глутамилтранспептидаз встречаются у 40–60 % пациентов, а лёгкая гипербилирубинемия (увеличение количества билирубина в крови) ― у 10 %. Гипоальбуминемия связана с более тяжёлым и длительным острым заболеванием. Анализ мочи может показывать пиурию (выделение гноя с мочой) у 80 % детей.
Для острой фазы болезни Кавасаки характерно нарушение липидного обмена, которое в конечном итоге приводит к снижению общего холестерина в сыворотке, особенно ЛПВП (липопротеинов высокой плотности), и увеличению триглицеридов.
При подозрении на болезнь Кавасаки выполняют эхокардиографию (ЭхоКГ). В дальнейшем исследование повторяют через 1–2 недели и через 5–6 недель после начала заболевания.
На электрокардиографии (ЭКГ) может определяться тахикардия, удлинённый интервал PR, изменение волны ST-T и снижение напряжения R-волн, указывающие на миокардит. Изменения волн Q или ST-T могут указывать на инфаркт миокарда.
Отдельной группе пациентов может потребоваться катетеризация сердца и ангиография. Ангиография сосудов позволяет детально исследовать артерии, но это может быть связано с большим риском осложнения во время манипуляции, особенно при выполнении в острой фазе заболевания. Коронарная компьютерная томографическая ангиография и магнитно-резонансная ангиография также будут полезны при оценке состояния и наблюдении за коронарными артериями.
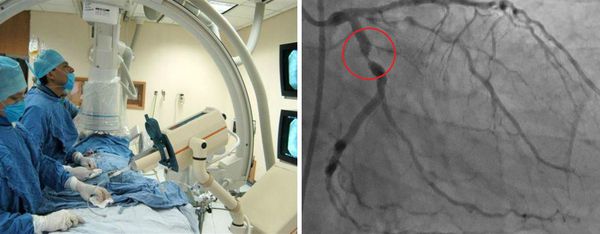
Ультразвуковое исследование показано при дисфункции того или иного органа. Пациентам с клиническими признаками менингита проводят люмбальную пункцию (взятие пробы спинномозговой жидкости).
Лечение сердца при синдроме Кавасаки

На сегодняшний день радикального лечения синдрома Кавасаки не существует. Однако применяемые методы терапии существенно уменьшают риск осложнений болезни на сердце. Прежде всего, ребенку прописывается курс иммуноглобулинов — это основа лечения, поскольку эти медикаменты помогают приостанавливать воспалительный процесс в сосудах. Вводятся препараты внутривенно, в стационаре, после чего оценивается состояние больного. Терапию можно считать эффективной в том случае, если у ребенка проходит лихорадка. В лечении сердца при синдроме Кавасаки иммуноглобулины дают наилучший результат, если применяются в течение 7-10 дней после проявления первых симптомов.
Дополнительно ребенку назначаются такие препараты:
Аспирин. Сегодня ацетилсалициловая кислота не рекомендована для применения именно в детском возрасте, поскольку доказана ее связь с развитием синдрома Рейе (острая энцефалопатия)
Но все же именно при лечении болезни Кавасаки аспирин входит в число важных лекарств, поскольку снижает риск тромбообразования и является важной частью противовоспалительной терапии.
Кортикостероиды. Сейчас применение этих препаратов ставится под вопрос
Японские исследования показали, что на фоне введения иммуноглобулинов кортикостероиды не улучшают состояние больного — жар держится те же 1-2 дня, уровень реактивного С-белка в крови не снижается. Кроме этого, процент осложнений на сердце одинаков у тех пациентов, которые принимали только иммуноглобулины и у тех, которым дополнительно назначались кортикостероиды.
Очень важно в процессе лечения проводить кардиологический мониторинг. Как правило, это УЗИ сердца (заменяет рентген, который нельзя делать слишком часто) и ангиография коронарных сосудов.
Как проводится диагностика?
Кроме обычного осмотра, которого зачастую достаточно для того, чтобы диагностировать патологию, назначают анализы и инструментальные исследования.
Анализы
Помочь в определении патологии помогает:
- Анализы крови и мочи.
- Исследование спинномозговой жидкости.
Само заболевание не имеет каких-либо специфических маркеров как на клиническом, так и на биохимическом исследовании крови. Установить болезнь Кавасаки можно с помощью суммации факторов.
В общем анализе крови будет наблюдаться анемия, тромбоцитоз, рост СОЭ. Биохимия покажет большое количество иммуноглобулинов, серомукоидов. В моче обнаруживается белок и лейкоциты.
Исследование спинномозговой жидкости позволяет определить функциональное состояние мозга, исключить развитие менингита
Это важно, поскольку при несвоевременной диагностике менингита велик риск необратимых поражений спинного и головного мозга с последующей смертью
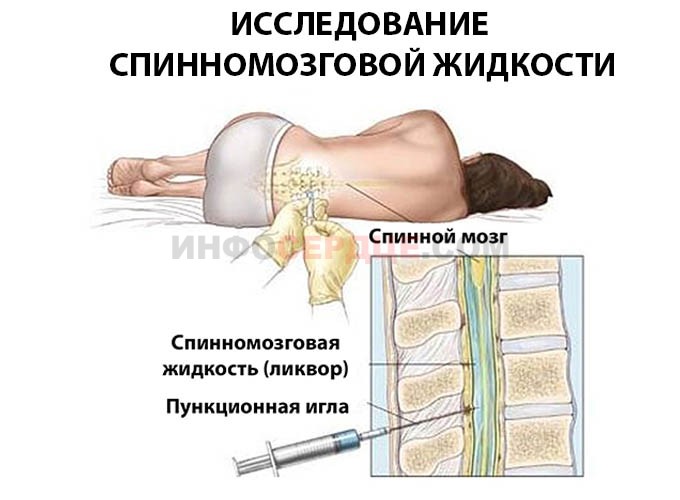
Дополнительно проводят коагулограмму, что служит дифференциальным методом обследования для исключения ДВС-синдрома.
Исследования
Для определения состояния органов, и особенно сердца, проводят:
- ЭКГ.
- ЭхоКГ.
- Рентген органов грудной клетки;
- Ангиографию.
ЭКГ показывает тахикардию, начальные признаки ишемии, аритмию
Важно на данном этапе исключить острую сердечную недостаточность. ЭхоКГ позволяет узнать состояние перикарда и стенок сердца, плотность клапанов
Диагностика сердечных поражений занимает одно из главных мест в лечении этого заболевания, поскольку ранняя терапия позволяет предотвратить неприятные последствия.
Ангиография позволяет оценить состояние коронарных сосудов, обнаружить аневризмы и тромбозы. Дополнительно могут назначить УЗИ почек — это является мерой для предотвращения почечной недостаточности из-за повреждения артерий.
Прогноз к выздоровлению
В абсолютном большинстве случаев прогноз положительный. Общий курс лечения длится в среднем 3 месяца. Смертность от болезни Кавасаки
составляет порядка 1-3%, в основном от тромбоза сосудов и их последующего разрыва или инфаркта миокарда.
Около 20% пациентов, перенесших заболевание приобретают необратимые изменения стенок коронарных сосудов, что в будущем становится причиной атеросклероза, ишемии сердца и повышенного риска инфаркта миокарда.
Этому способствуют курение и гипертония
. Все больные обязательно должны находиться под постоянным наблюдением кардиолога всю жизнь и хотя бы раз в 5 лет проводить полное обследование сердца и коронарной системы.

Истинные причины болезни до сих пор неизвестны, поэтому конкретных рекомендаций нет.
Необходимо лишь своевременно лечить любые инфекционные заболевание и при любых тревожных симптомах обращаться за врачебной помощью
.
Болезнь Кавасаки – редкое и малоизученное заболевание. Оградить ребенка от него практически невозможно
Важно лишь тщательно изучить данное заболевание, чтобы быть способным вовремя его выявить и обратиться к врачу
Это важно, так как на ранних этапах болезнь успешно купируется с минимальным риском для здоровья. Если же затянуть с лечением, то есть вероятность образования тромбов и появления аневризм, способных привести к летальному исходу
Смотрите фильм о синдроме Кавасаки у детей:
Убедительно просим не заниматься самолечением. Запишитесь ко врачу!
Заболеваний, при которых происходят воспалительные изменения в кровеносных сосудах и развивается геморрагический васкулит , достаточно много. Они имеют достаточно тяжелое течение и диагностируются довольно поздно.
Что это такое
Симптомы
Болезнь Кавасаки характеризуется наличием нескольких специфичных симптомов. Диагностика заболевания преимущественно основывается на обнаружении данных клинических признаков.
Появление только одного симптома не является диагностически значимым. Для установления диагноза потребуется обнаружение не менее 4 признаков.
К наиболее специфическим симптомам относят:
Появление сыпных элементов на теле.
Практически все туловище, включая конечности и даже паховую область, покрывается сыпью. Она напоминает внешне коревую. Элементы могут быть настолько многочисленными, что кожные покровы приобретают равномерный красный, «пылающий» цвет. В ряде случаев сыпь появляется только на ногах.
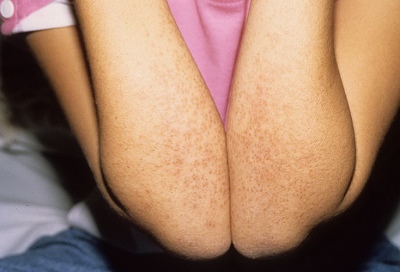
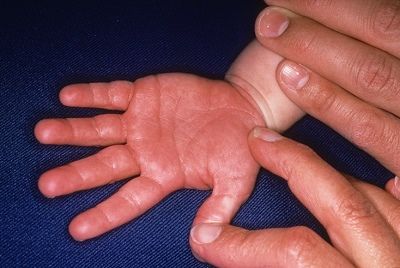
Покраснение ладошек и стоп.
Они становятся ярко-малиновыми. С течением болезни кожа начинает шелушиться и отторгаться. На ногтях можно увидеть многочисленные канавки и борозды.
-
Изменения в ротоглотке и зеве.
Ротовая полость становится ярко-красного или даже малинового цвета. На языке могут образовываться пупырышки и различные воспаления. Губы растрескиваются. На красной кайме рта и слизистых оболочках появляются корочки. -
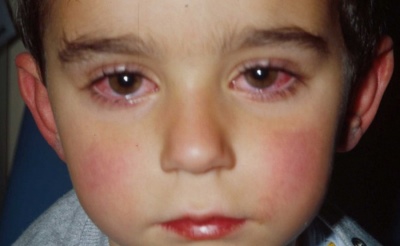
Развитие конъюнктивита.
Склеры становятся инъецированными. Усиливается слезотечение и светобоязнь. Глаза сильно краснеют. В некоторых случаях появляется отек век. Часто малыши стараются находиться в полутемных помещениях, так как это приносит им выраженное улучшение самочувствия.
Увеличение шейных лимфатических узлов.
Они становятся уплотненными, спаянными с кожей. Обычно лимфатические узлы увеличиваются от 1,5 до 2 см. При тяжелом течении их становится видно даже со стороны.
Все течение заболевания проходит в своем развитии несколько последовательных стадий:
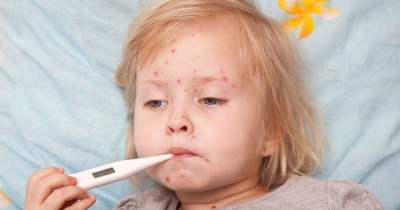
Острой лихорадки.
Обычно развивается в первые 7-10 дней с момента начала болезни. Сопровождается появлением высокой лихорадки — более 39-40 градусов. Она плохо поддается снижению, даже несмотря на использование жаропонижающих средств. К концу данного периода появляется конъюнктивит, а также специфичные изменения со стороны полости рта и на кожных покровах.
-
Подострый период.
Длится около 6 недель. Характеризуется нормализацией температуры тела и появлением первых аневризм в кровеносных сосудах. Сопровождается стойкими кожными проявлениями. Если во время данного периода температура тела резко нарастает вновь, то это может быть весьма неприятным предвестником нового рецидива заболевания. -
Период выздоровления.
Постепенно проходят все неблагоприятные симптомы. Самыми последними видимыми изменениями становятся лишь поперечные полоски на ногтях. Возникшие аневризмы кровеносных сосудов постепенно проходят. Это происходит только при своевременно назначенной интерферонотерапии. - Если заболевание было выявлено достаточно поздно, что привело к развитию у ребенка осложнений, то в таком случае говорят о переходе болезни в хроническую форму.
Она сопровождается развитием отдаленных неблагоприятных последствий. Такие детки требуют постоянного наблюдения у инфекциониста и врача-кардиолога.

Механизм развития
Нарушение было и остается довольно загадочным. Ученые не пришли к единому мнению об этиологии этого процесса, его происхождении. Однако кое-какие подвижки в плане исследований есть.
Существует группа теорий относительно патогенеза синдрома Кавасаки.
Наследственный фактор
Подавляющее большинство специалистов придерживается версии о том, что нарушение имеет генетически обусловленные черты. В пользу этого говорят, в том числе и расовые, точечные и очень избирательные предпочтения состояния. Страдают японцы, чаще прочих азиатов.
Почему так? По всей видимости, предрасположенность передается с какими-то определенными генами, с целой группой. Что и приводит к росту заболеваемости в популяции.
Точно сказать, насколько вероятна болезнь у человека с отягощенным анамнезом, пока тоже не удалось. Исследования продолжаются.
Инфекционный механизм
В основе этой теории лежит предположение о том, что всему виной вирусы (герпеса, в частности Эпштейна-Барр) или бактерии вроде стафилококков.
Здесь мнения специалистов разделяются:
- Некоторые предполагают, что нарушение имеет сугубо септическую природу. То есть начинается с поражения стенок артерий самими аномальными агентами.
- Другие же считают, что любой инфекционный очаг может стать триггером. Спусковым механизмом. И далеко не обязательно вирусу или бактерии поражать сосуды.
И здесь начинается последняя точка зрения на болезнь Кавасаки.
Аутоиммунный механизм
Сторонники этой теории считают, что септические агенты не провоцируют синдром непосредственно. Речь идет о повышении чувствительности организма.
Если бактерия или вирус воздействует достаточно долго, защитные силы дают сбой. Ослабляют позиции. Риск их неправильной работы повышается.
В конечном итоге, иммунная система атакует собственные клетки и ткани. Вызывает воспаление. В таком случае болезнь Кавасаки становится еще ближе к васкулиту.

Большая часть исследователей придерживается некоей синтетической теории. Все три механизма играют роль в этиологии. Наследственность и воздействие инфекции — вот основные виновники. Они в системе провоцируют расстройство.
Лечение
Симптомы болезни
Как правило, болезнь Кавасаки возникает в первые 5 лет жизни, отдельные случаи заболевания отмечались у детей до 8-ми лет. Пик заболеваемости приходится по одним данным на возраст 9-11 мес., по другим — 1,5-2 года. В течении заболевания выделяют три периода: острый — 7-10 дней, подострый — 14-21 день и период выздоровления, который может занимать от нескольких месяцев до 1-2 лет.
Синдром начинается с подъема температуры тела. Без лечения лихорадка сохраняется в течение 2-х недель. Увеличение лихорадочного периода считается прогностически неблагоприятным симптомом.
Кожные проявления болезни Кавасаки могут возникнуть в течение 5 недель от начала заболевания. Они характеризуются полиморфными диффузными элементами в виде мелких плоских пятен красного цвета (макулярная сыпь), волдырей, скарлатиноподобных или похожих на корь высыпаний. Элементы сыпи располагаются в основном на коже туловища, паховой области и проксимальных отделов конечностей.
Со временем возникают эритематозные участки, отмечается болезненное уплотнение кожи ладоней и подошв, обуславливающее ограничение движений в пальцах. Разрешение элементов сыпи при болезни Кавасаки начинается примерно через неделю после их появления. Эритематозные пятна сохраняются 2-3 недели, после чего их поверхность начинает шелушиться.
Поражения слизистых оболочек глаз и ротовой полости. У большинства заболевших в течение первых 7 дней отмечается появление конъюнктивита обоих глаз, обычно не сопровождающегося выделениями. В некоторых случаях ему сопутствует передний увеит. Наблюдается также сухость и покраснение слизистой оболочки ротовой полости, кровоточащие трещины на губах, малиновая окраска языка и увеличение миндалин. Болезнь Кавасаки в 50% случаев сопровождается увеличением шейных групп лимфатических узлов, чаще односторонним.
Поражение сердца и сосудов может носить характер миокардита, проявляющегося тахикардией, болями в сердце, аритмией и часто приводящего к острой сердечной недостаточности. У 25% пациентов через 5-7 недель от начала заболевания выявляются аневризматические расширения коронарных сосудов сердца, которые могут приводить к развитию инфаркта миокарда. В редких случаях появляется перикардит, аортальная или митральная недостаточность. Возможно возникновение аневризм по ходу крупных артерий: локтевых, подключичных, бедренных.
Суставной синдром наблюдается в 35% случаев и длится обычно до 1 месяца. Типичны артралгии и артриты голеностопных и коленных суставов, поражения мелких суставов кистей и стоп.
Возможно поражение органов ЖКТ с возникновением болей в животе, рвоты, поноса. В отдельных случаях наблюдается менингит, уретрит.
Диагностические мероприятия
Ревматологи ставят предварительный диагноз больному, если у него сохраняется лихорадка на протяжении пяти дней и имеются характерные клинические признаки. Но несмотря на специфические симптомы патологии, обязательно проводится полное диагностическое обследование пациента. Синдром Кавасаки развивается намного чаще, чем распознается. При наличии у больного лихорадки, длящейся больше недели, следует подумать о данной болезни.
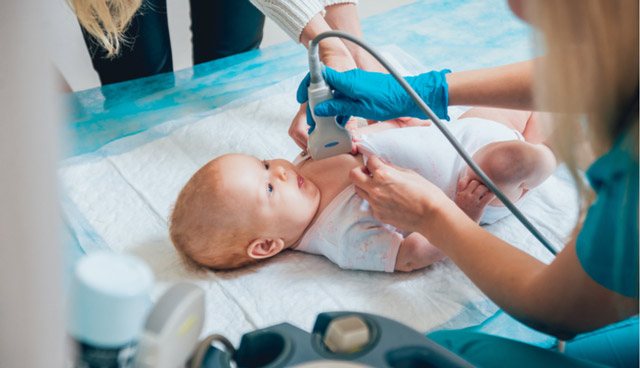
Лабораторная диагностика необходима для подтверждения предполагаемого диагноза.
- Гемограмма — увеличение числа лейкоцитов и тромбоцитов, незначительное снижение эритроцитов и гемоглобина, ускорение СОЭ.
- Биохимия крови – повышение активности трансфераз, уровня билирубина.
- Иммунограмма — появление в крови специфических антител и циркулирующих иммунных комплексов.
Диагностические методики, позволяющие обнаружить признаки поражения сердца:
- ЭКГ — раннее выявление ишемического некроза сердечной мышцы или ее воспаления,
- Рентгенография органов грудной клетки — определение границ сердца, выявление кардиомегалии,
- УЗИ сердца — оценка состояния структур сердца, аорты и крупных артериальных стволов,
- Коронарная ангиография — обнаружение стеноза, истончения, расширения и проходимости артерий.
После постановки диагноза специалисты назначают соответствующее лечение.
Симптомы болезни
Симптоматика
Клинические признаки синдрома разнообразны и специфичны:
Лихорадка — резкой подъем температуры тела, сохраняющийся в течение двух недель и сопровождающийся признаками интоксикационного синдрома: недомоганием, ознобом, тахикардией, ломотой во всем теле. Родители жалуются на чрезмерное беспокойство, капризность, возбудимость и раздражительность своих детей. Они становятся плаксивыми и крикливыми, отказываются от еды и плохо спят. Взрослые больные не справляются с выполнением банальных повседневных дел. Они с трудом поднимаются в гору, не могут бежать и быстро идти, а также поднимать тяжести. Когда лихорадка длится дольше 14 дней, прогноз патологии существенно ухудшается.
проявления синдрома Кавасаки
- Поражение кожи проявляется появлением сыпи, элементы которой полиморфны. Они имеют вид мелких плоских красных пятен, крупных волдырей, кореподобных высыпаний без везикул и корочек. Сыпь локализуется преимущественно на туловище, конечностях, в паху. Элементы сыпи имеют тенденцию к слиянию, образуя эритематозные участки. На подошвах и ладонях кожа становится плотной и болезненной, что приводит к ограничению подвижности пальцев. Примерно через неделю сыпь начинает бледнеть и постепенно исчезает, оставляя на коже шелушащиеся очаги.
- Воспаление слизистой оболочки глаз протекает по типу конъюнктивита без выделений. У больных возникает двусторонняя инъекция сосудов склер и конъюнктивы без слезотечения и изъязвления роговицы. Во рту слизистая краснеет и сохнет, на губах появляются трещины, которые периодически кровоточат. Язык становится малиновым, миндалины увеличенными. Нередко в патологический процесс вовлекаются шейные лимфоузлы, развивается регионарный лимфаденит. Появляется одиночный болезненный узел, диаметр которого превышает 1,5 сантиметра.
-
области поражения при синдроме Кавасаки
У лиц с васкулитом нарушается работа сердца, наблюдаются серьезные изменения в функционировании всей сосудистой системы. У больных развивается миокардит, проявляющийся учащенным сердцебиением, одышкой, кардиалгией, аритмией. Болезнь неуклонно прогрессирует и часто приводит к острой сердечной недостаточности. Воспаление может распространяться на перикард. Аневризмы коронарных артерий — причина инфаркта миокарда.
- Суставной синдром возникает у каждого третьего больного. Обычно поражаются крупные суставы ног и мелкие суставы кистей.
- Воспаление органов пищеварения проявляется абдоминальной болью, диспепсическими явлениями, нарушением стула, увеличением печени.
- В отдельных случаях поражаются оболочки мозга и органы мочевыделительной системы.
Яркая симптоматика болезни сохраняется два месяца, а затем наступает выздоровление. При отсутствии своевременного лечения синдром прогрессирует, развиваются тяжелые осложнения:
- Острая коронарная недостаточность,
- Гемоперикард,
- Эндокардит с поражением митрального клапана,
- Воспаление клапанов сердца,
- Водянка желчного пузыря,
- Гепатит,
- Панкреатит,
- Миозит,
- Асептическое воспаление оболочек мозга,
- Поражение суставов,
- Воспаление среднего уха,
- Нейросенсорная глухота,
- Гангрена конечности.






